от профессора Аверьянова
Дышится легче
Авторы: В.П. Баклаушев1,2, А.В. Аверьянов1,2, А.Г. Сотникова1,2, А.С. Перкина1,2, А.В. Иванов3, Г.М. Юсубалиева1, О.Н. Новикова1, В.Е. Шикина1, Н.В. Дупик1, А.Г. Кедрова1, А.Е. Санжаров1, Е.В. Ширшова1, О.И. Балионис1, В.Т. Валуев-Эллистон3, Н.Ф. Закирова1,3, Я.Н. Глазов4, И.А. Панюхина1, Н.А. Соловьёв1, А.Г. Винокуров1, Ю.В. Иванов1 ,В.Н. Васильев1, Т.В. Клыпа1, А.В. Троицкий1.
1 Федеральный научно-клинический центр специализированных видов медицинской помощи и медицинских технологий ФМБА России, Москва
2 Научно-исследовательский институт пульмонологии ФМБА России, Москва
3 Институт молекулярной биологии имени В.А. Энгельгардта Российской академии наук, Москва, Российская Федерация
4 Центр крови Федерального медико-биологического агентства России, Москва, Российская Федерация
Обоснование
Отсутствие эффективной этиотропной терапии COVID-19 побудило исследователей всего мира к поиску различных средств элиминации SARS-CoV-2, в том числе с помощью вируснейтрализующих антител, содержащихся в плазме реконвалесцентов.
Цель
Изучить безопасность и эффективность терапии COVID-19 плазмой реконвалесцентов, содержащей специфические антитела к рецепторсвязывающему домену (RBD) S-белка SARS-CoV-2 в титре не менее 1:1000.
Методы
Одноцентровое рандомизированное проспективное клиническое исследование с участием 86 пациентов, которые были стратифицированы в две группы. Первую группу составили 20 пациентов в крайне тяжелом состоянии, находящихся на искусственной вентиляции легких (ИВЛ), вторую группу — 66 пациентов со среднетяжелым и тяжелым течением COVID-19, находящихся на спонтанном дыхании. Пациенты второй группы были рандомизированы в две когорты в соотношении 2:1. В первой когорте (n=46) выполняли трансфузию патогенредуцированной плазмы реконвалесцентов (по 320 мл, двукратно, с интервалом один день), во второй когорте (n=20) переливали аналогичное количество неиммунной свежезамороженной плазмы.
Результаты
Применение плазмы реконвалесцентов у пациентов с COVID-19 в крайне тяжелом состоянии на фоне острой дыхательной недостаточности и проведения ИВЛ не оказало влияния на исход заболевания. Летальность в данной группе составила 60%, что соответствовало летальности пациентов контрольной группы, находящихся на ИВЛ. Среди пациентов второй группы, получивших иммунную и неиммунную плазму, клиническое улучшение было отмечено в 75 и 51% соответственно. Из 46 человек, получивших антиковидную плазму, в дальнейшем на ИВЛ были переведены 3 (6,5%) пациента, двое из них скончались: у одного из умерших был декомпенсированный миелобластный лейкоз, у другого на фоне тяжелого течения COVID-19 после введения плазмы развился некардиогенный отек легкого. В группе, получившей неиммунную плазму, потребность в проведении ИВЛ возникла также у 3 (15%) пациентов, из них двое скончались. Госпитальная летальность в группе, получившей плазму реконвалесцентов, составила 4,3%, что достоверно ниже общей госпитальной летальности в нашем стационаре, определенной по всем законченным случаям (6,73%), и более чем в 2 раза ниже летальности в ретроспективно оцененной контрольной группе (n=150), подобранной по тяжести состояния, возрасту и сопутствующей патологии (12,0%).
Заключение
На сегодняшний день можно сделать вывод об ограниченной безопасности применения плазмы переболевших COVID-19 и эффективности такой терапии как минимум с точки зрения выживаемости госпитализированных больных с тяжелой дыхательной недостаточностью, не находящихся на ИВЛ. В отсутствие биоинженерных вируснейтрализующих антител и эффективной этиотропной терапии применение гипериммунной плазмы реконвалесцентов является наиболее простым и эффективным средством специфической этиопатогенетической терапии тяжелых форм COVID-19.
Ключевые слова: SARS-CoV-2, COVID-19, плазма реконвалесцентов, антитела к RBD S-белка, острый респираторный дистресс-синдром, искусственная вентиляция легких.
Список сокращений
ИВЛ — искусственная вентиляция легких
КТ — компьютерная томография
КТ0–КТ4 — классификация рентгенологических проявлений COVID-19
ОРИТ — отделение реанимации и интенсивной терапии
ОРДС – острый респираторный дистресс-синдром
ПЦР — полимеразная цепная реакция
РНК — рибонуклеиновая кислота
СРБ — С-реактивный белок
ACE2 (angiotensin-converting enzyme 2) — ангиотензинпревращающий фермент
COVID-19 (от англ. Coronavirus Disease 2019) — новая коронавирусная инфекция, вызываемая SARS-CoV-2
Ig (immunoglobulin) — иммуноглобулин
IL (interleukin) — интерлейкин
INFγ (interferon gamma) — интерферон гамма
MERS (Middle East Respiratory Syndrome) — ближневосточный респираторный синдром
SatO 2 — сатурация (насыщение) кислородом артериальной крови
SARS (Severe Acute Respiratory Syndrome) — тяжелый острый респираторный синдром
SARS-CoV-2 (Severe Acute Respiratory Syndrome, Coronavirus-2) — новый штамм коронавируса из рода бетакоронавирусов (Betacoronavirus)
RBD (receptor-binding domain) — рецепторсвязывающий домен
TNFα (tumor necrosis factor alpha) — фактор некроза опухоли альфа
TRALI (Transfusion-Related Acute Lung Injury) — трансфузионно-ассоциированное повреждение легких
Пандемия COVID-19, волной прокатившаяся из Китая через Европу на Запад — в США, Бразилию — и на Восток — в Россию и страны постсоветского пространства, стала вызовом для всего медицинского сообщества. В отсутствии этиотропной терапии поиск эффективных методов лечения, по сути, осуществлялся в режиме глобального эксперимента и подчас базировался на не имеющих адекватной доказательной базы сообщениях из стран, первыми пострадавших от эпидемии [1]. Сказанное в полной мере касается гипериммунной плазмы реконвалесцентов, имеющей более чем столетнюю историю применения с тем или иным успехом при пандемии гриппа («испанка», H1N1 [2,3]), кори, полиомиелите и ряде других заболеваний, включающих и коронавирусные инфекции SARS и MERS [4, 5], но по состоянию на апрель 2020 года не имеющей доказанной эффективности в отношении COVID-19.
Исследования эффективности плазмы реконвалесцентов при терапии MERS, характеризуемого значительно более высокой летальностью, чем COVID-19, показали, что принципиальное значение имеет титр вируснейтрализующих антител, нарушающих нормальный цикл проникновения вируса в клетки-мишени [5]. У нового коронавируса SARS-CoV-2 проникновение в клетку осуществляется посредством взаимодействия шипикового S-белка c рецептором к ангиотензинпревращающему ферменту-2 (ACE2), поэтому нейтрализующие антитела должны прочно связываться с рецептор-связывающим доменом S-белка, вытесняя его из связи с ACE2 [6].
Наличие в применяемой плазме вирус-нейтрализующих антител важно еще и с точки зрения профилактики потенциальных нежелательных явлений. Опыт исследований иммунного ответа на различные серотипы возбудителя лихорадки Денге и результаты некоторых доклинических исследований по MERS свидетельствовали о том, что наличие антител, не обладающих нейтрализующей активностью, может не только не способствовать защите от инфекционного агента, а наоборот, вызывать феномен усиления инфекционности и значимо утяжелять течение заболевания [7, 8].
Высокий титр вирус-нейтрализующих антител наблюдается далеко не у всех, кто перенес COVID-19 [6; собственные данные], хотя в целом иммунный ответ на SARS-CoV-2 вполне активный: к 15-му дню заболевания у подавляющего большинства пациентов присутствуют IgM и IgG (у 94,3 и 79,8% заболевших соответственно) [9].
Первые сообщения об эффективности антиковидной плазмы при COVID-19 пришли из Китая и выглядели обнадеживающе, хотя и были выполнены в формате серии клинических случаев. Было показано, что плазма реконвалесцентов приводит к клиническому улучшению, нормализации сатурации O2 и регрессу острого респираторного дистресс-синдрома (ОРДС), в том числе у пациентов в критическом состоянии и на искусственной вентиляции легких (ИВЛ) [10–12]. Во всех перечисленных исследованиях каких-либо серьезных побочных эффектов не зафиксировано, однако, учитывая размер выборки, сделать достоверные заключения о безопасности и эффективности трансфузии гипериммунной плазмы при COVID-19 не представлялось возможным. Более того, имелись отдельные сообщения, в которых наряду с потенциальной эффективностью отмечалась также возможность развития жизнеугрожающих осложнений при переливании плазмы, особенно у пациентов в критическом состоянии [13]. Вместе с тем, с учетом отсутствия эффективной этиотропной терапии против SARS-CoV-2, во всем мире в настоящее время проводятся клинические исследования плазмы реконвалесцентов I/II фазы [14–17], предварительные результаты которых позволили включить терапию плазмой в последнюю версию временных методических рекомендаций Минздрава РФ по COVID-19 [18].
Цель данной работы — изучить безопасность и эффективность трансфузии одногруппной гипериммунной плазмы реконвалесцентов пациентам с COVID-19 в виде полисегментарной пневмонии с дыхательной недостаточностью и ОРДС.
Открытое проспективное рандомизированное одноцентровое сравнительное исследование безопасности и эффективности патогенредуцированной иммунной плазмы реконвалесцентов, перенесших COVID-19, и свежезамороженной плазмы здоровых доноров.
Критериями досрочного прекращения участия пациентов в исследовании являлись:
Исследование выполнено на базе ФГБУ ФНКЦ ФМБА России в период с 28.04. по 30.06.2020, во время работы инфекционного стационара по терапии COVID-19.
В исследовании добровольно и безвозмездно приняли участие 695 реконвалесцентов, перенесших COVID-19, из которых отобрали 146 потенциальных доноров гипериммунной антиковидной плазмы с высоким титром вируснейтрализующих антител к рецепторсвязывающему домену (RBD) S-белка SARS-CoV-2. Титр антител определяли методом иммуноферментного анализа с помощью тест-системы, разработанной в ФГБУ «НМИЦ гематологии» Минздрава России. Плазму заготавливали от доноров без гемотрансмиссивных заболеваний, с нормальными биохимическими показателями и коагулограммой, имеющих титр антител к RBD не ниже 1:1000. Заготовка осуществлялась методом плазмафереза, объем заготавливаемой плазмы составлял 640 мл за одну донацию, донации повторяли каждые 2 нед., до трех раз, с обязательным повторным определением титра антител.
Введение свежеразмороженной одногруппной патогенредуцированной антиковидной плазмы или неиммунной плазмы осуществляли двукратно с интервалом 24 ч по следующей схеме:
С целью профилактики возможных аллергических и гипертермических реакций каждый раз перед введением плазмы внутривенно вводили 8 мг дексаметазона.
В данном сообщении будут представлены результаты по достижению первичных конечных точек, а также вторичных конечных точек в виде динамики уровня лихорадки и СРБ.
Протокол исследования был одобрен Локальным этическим комитетом ФНКЦ (протокол заседания №4 от 28.04.2020) и размещен в международном регистре клинических исследований Clinicaltrials.gov (NCT04392414). В исследование было рекрутировано 86 пациентов с COVID-19 и 146 доноров антиковидной плазмы. Все участники исследования, находящиеся на момент рекрутирования в сознании, подписали информированное согласие. Пациенты в крайне тяжелом, бессознательном состоянии были включены в исследование решением консилиума и врачебной комиссии в соответствии с временными рекомендациями Минздрава России [18] с целью переливания гипериммунной плазмы по жизненным показаниям. Рандомизация в последнем случае не проводилась.
Статистическая обработка данных проводилась для всех пациентов, которым проведена хотя бы одна инфузия плазмы и которые имеют хотя бы одну оценку после исходной по параметрам безопасности и эффективности. Обработка данных проводилась в электронной базе данных (Excel) c использованием программы IBM SPSS Statistics 23.0. Анализ динамики параметрических данных проводили с использованием двухфакторного ANOVA для параметрических показателей, а также с помощью непараметрических методов и сравнения результатов на основе таблиц сопряженности (критерий согласия χ2 Пирсона).
В исследование включено 86 пациентов с COVID-19. Пациентов рекрутировали в соответствии с критериями включения из числа вновь поступивших в инфекционный стационар с клинической картиной вирусной пневмонии, подтвержденным РНК SARS-CoV-2 и/или характерной рентгенологической картиной при КТ грудной клетки. Рекрутированные пациенты были стратифицированы в две группы: I группа (n = 20) — пациенты с ОРДС в крайне тяжелом состоянии, находящиеся на ИВЛ; II группа (n = 66) — пациенты c COVID-19 среднетяжелого (n = 27) и тяжелого (n = 39) течения на самостоятельном дыхании.
Вторая группа была рандомизирована в 2 когорты в соотношении 2:1. Первая когорта (нечетные рандомизационные номера) получала в качестве терапии гипериммунную патогенредуцированную антиковидную плазму (n = 46), вторая когорта (n = 20) по той же схеме получала неиммунную свежезамороженную плазму. В исследовании также были проанализированы две дополнительных группы ретроспективного контроля (РК1 и РК2) из пациентов с COVID-19, которые проходили лечение в ФНКЦ в тот же период времени, получая ту же стандартную терапию, но без плазмы. Группу РК1 составили 70 пациентов ОРИТ с крайне тяжелым течением COVID-19, которым проводилась ИВЛ. Группу РК2 составили 150 пациентов стационарных отделений, сопоставимых по возрасту с пациентами группы II, состояние которых на момент госпитализации расценивалось как средней тяжести (45%) и тяжелое (55%).
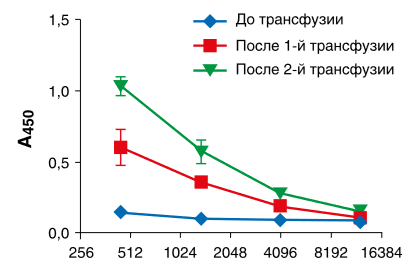
Всем пациентам, начиная с первых суток после переливания иммунной плазмы, проводили определение титра нейтрализующих антител. Это исследование еще не завершено, однако предварительные результаты показали, что после трансфузии наблюдается существенное повышения титра анти-RBD антител (до 1:1000 и выше), детектируемое не менее 3 сут. после последней трансфузии (рис. 1). До введения иммунной плазмы нейтрализующие антитела у рекрутированных пациентов в сыворотке крови не детектировались.
Рис. 1. Определение титра вируснейтрализующих антител к RBD S-белка SARS-CoV-2 у пациента после трансфузии двух доз плазмы.
Пациенты группы I получили трансфузию плазмы реконвалесцентов, находясь на ИВЛ в течение не более 48 ч. Один из пациентов группы I с развернутой картиной ОРДС получил плазму, будучи на самостоятельном дыхании, однако, уже имея показания для проведения высокопоточной кислородотерапии (SatO 2 90% на потоке 15 л О2 /мин. в прон-позиции). В течение 12 ч он был интубирован и переведен на ИВЛ, в связи с чем было принято решение отнести его к пациентам группы I, у которых тяжелый ОРДС уже развился. Средний возраст пациентов группы I составил 62,9 ± 14,6 года (табл. 1); 12 из 20 пациентов имели сопутствующую патологию в виде гипертонической болезни, сахарного диабета, стенокардии или цереброваскулярных заболеваний. Вместе с тем в группе с крайне тяжелым течением заболевания было 6 молодых мужчин (30%) с нормальным индексом массы тела, не имеющих никакой клинически значимой сопутствующей патологии. У всех пациентов группы I на фоне ОРДС и тяжелой дыхательной недостаточности имели место лабораторные признаки «цитокинового шторма»: выраженная лимфопения (0,85 ± 0,21), очень высокий СРБ (166 ± 44 мг/мл), значительно повышенный IL6 (102 ± 18 пг/мл) (см. табл. 1). Подавляющее большинство пациентов в данной группе (15 из 20) на момент начала терапии плазмой имели субтотальное поражение легких (КТ3 или КТ4).
Табл. 1. Общая характеристика и основные клинико-лабораторные показатели пациентов группы I, получавших терапию плазмой реконвалесцентов (n = 20)

Примечание. ОРИТ — отделение реанимации и интенсивной терапии, ВПКТ — высокопоточная кислородотерапия, ИВЛ — искусственная вентиляция легких, СРБ — С-реактивный белок.
Пациенты группы II были несколько моложе (средний возраст 55,3 ± 10,6 и 57,4 ± 12,3 года в первой и второй когортах соответственно); более чем у 80% наблюдалась коморбидная патология (табл. 2). У всех пациентов группы II наблюдались признаки острой воспалительной реакции (лимфопения, повышение СРБ, ферритина, умеренное повышенние IL6) и подтвержденная с помощью КТ полисегментарная вирусная пневмония с характерной рентгенологической картиной (участки «матового стекла», консолидации). Признаки дыхательной недостаточности (ДН3) имели 59 и 60% пациентов 1-й и 2-й когорты соответственно, что позволило классифицировать их состояние как тяжелое.
Табл. 2. Общая характеристика и основные клинико-лабораторные показатели пациентов группы II
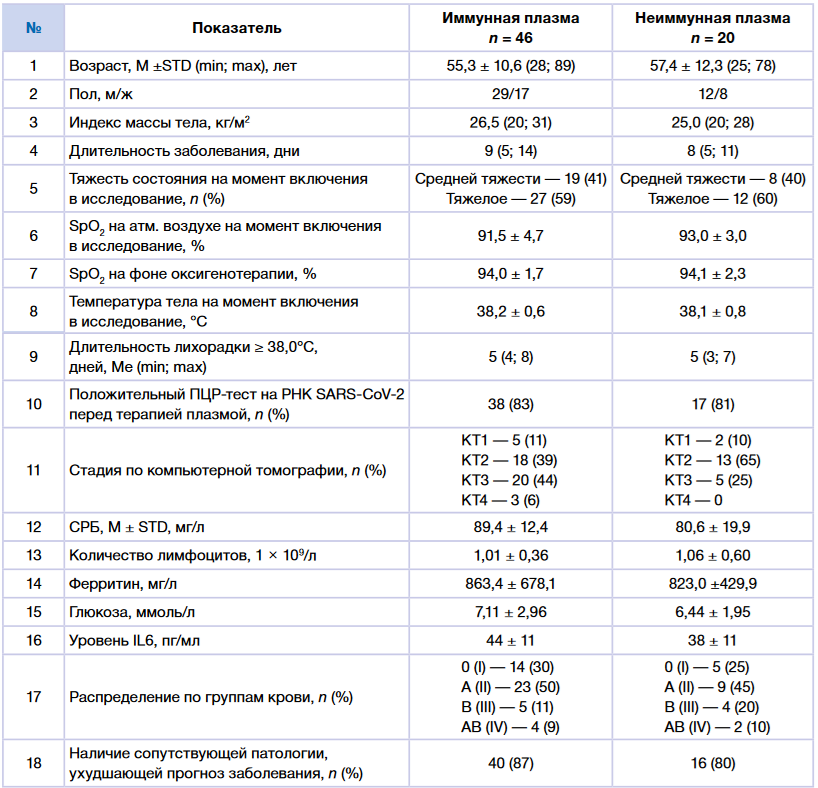
Примечание. ПЦР — полимеразная цепная реакция, СРБ — С-реактивный белок
У пациентов группы I, находящихся на ИВЛ, серьезных нежелательных явлений не зарегистрировано. При переливании свежезамороженной плазмы пациентам группы II клинически значимых реакций также не наблюдалось (подробнее см. в нашей работе, посвященной анализу безопасности терапии плазмой реконвалесцентов [19]). Наиболее частыми побочными эффектами у всех пациентов, получивших как иммунную, так и неиммунную плазму, были сыпь по типу крапивницы — у 7 (10,8%) и 1 (5%), а также фебрильные негемолитические реакции — у 5 (7,6%) и 2 (10%) пациентов соответственно.
У одного пациента группы II с тяжелым течением COVID-19, получившего антиковидную плазму, спустя час после трансфузии возник некардиогенный отек легкого, что было расценено как проявление синдрома острого посттрансфузионного повреждения лeгких (TRALI). Всего нежелательные явления в группе антиковидной плазмы (суммарно в отделении реанимации и интенсивной терапии и линейных отделениях) наблюдались у 14 пациентов, что составило 21,5% общего количества пациентов в группе, в то время как у получивших свежезамороженную плазму — лишь у 3 (15%).
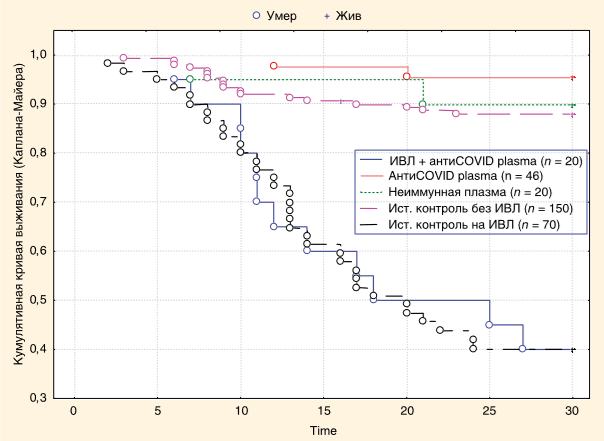
У большинства пациентов группы I после введения антиковидной плазмы, несмотря на определяющийся титр нейтрализующих антител, наблюдалось дальнейшее увеличение сывороточной концентрации СРБ и ферритина, прогрессирование лимфопении. Каких-либо других клинико-лабораторных признаков эффективности терапии плазмой в первые трое суток после введения у пациентов на ИВЛ мы не обнаружили. Тридцатидневная летальность пациентов группы I, получивших антиковидную плазму, составила 60%, что практически полностью соответствует средней летальности пациентов на ИВЛ в группе РК1, определенной по 70 законченным случаям в нашем стационаре, — 57,9% [20] (рис. 2).
Рис. 2. Кумулятивные кривые выживания пациентов, получивших иммунную и неиммунную плазму.
У подавляющего большинства пациентов группы II (75%) после трансфузии плазмы реконвалесцентов в течение 1–5 сут наступало клиническое улучшение, характеризуемое регрессом лихорадки, уменьшением дыхательной недостаточности, нормализацией лабораторных показателей. В подгруппе пациентов, получивших неиммунную плазму, клиническое улучшение в течение первых 5 сут. наступило в 51% случаев.
У большинства пациентов группы II, получивших трансфузию иммунной и неиммунной плазмы, наблюдался значимый антипиретический эффект. При этом в группе иммунной плазмы температура нормализовалась несколько быстрее, но разница с группой свежезамороженной плазмы не достигла статистически значимого уровня (рис. 3). Аналогичная тенденция несколько большей эффективности гипериммунной плазмы наблюдалась при анализе динамики концентрации СРБ (рис. 4): на 2-е сут. после трансфузии иммунной и неиммунной плазмы различия почти достигли уровня статистической значимости (p = 0,07).
Рис. 3. Динамика температуры тела у пациентов после переливания плазмы, °С.
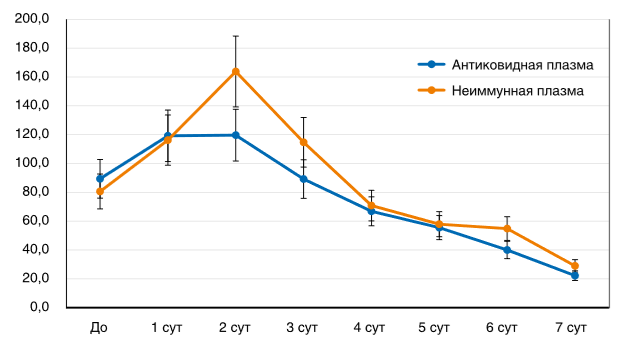
Из 46 пациентов первой подгруппы группы II, получивших антиковидную плазму, на ИВЛ в течение первых 2 сут. после трансфузии были переведены 3 (6,5%) пациента, двое из которых скончались. Причиной смерти одного пациента была коронавирусная пневмония на фоне декомпенсированного миелобластного лейкоза, у другого на фоне тяжелого течения COVID-19 после введения плазмы развился некардиогенный отек легкого.
В группе, получившей свежезамороженную плазму, потребность в проведении ИВЛ также возникла у 3 (15%) пациентов, из которых двое скончались. Таким образом, госпитальная летальность в группе, получившей плазму реконвалесцентов, составила 4,3%, что достоверно ниже общей госпитальной летальности, определенной по всем законченным случаям в нашем стационаре (6,73%). В ретроспективно оцененной контрольной группе РК2, соответствующей группе антиковидной плазмы по тяжести состояния, возрасту и сопутствующей патологии, госпитальная летальность составляла 12,0% (18 пациентов из 150) (см. рис. 2). Таким образом, терапия плазмой реконвалесцентов позволила снизить показатель госпитальной летальности у среднетяжелых и тяжелых пациентов на самостоятельном дыхании более чем в 2 раза.
Данное клиническое исследование было инициировано нами на пике роста заболеваемости COVID-19 в городе Москве вследствие отсутствия эффективной этиотропной терапии и острейшей необходимости разработки средства экстренной помощи пациентам с тяжелым течением заболевания. Вместе с тем мы отдавали себе отчет в том, что переливание такой биологически активной субстанции, как донорская плазма, особенно плазма реконвалесцентов, может сопровождаться серьезными нежелательными явлениями, и решение о проведении трансфузии каждый раз должно приниматься только в случаях, когда риск прогрессирования и летального исхода заболевания значимо перевешивает возможные риски осложнений лечения. С учетом отсутствия доказательной базы эффективности терапии плазмой на момент начала наших исследований был выбран рекомендованный FDA формат открытого рандомизированного клинического исследования [21], которому предшествовало популяционное исследование по подбору доноров гипериммунной плазмы. Наш опыт показал, что среди потенциальных доноров, перенесших COVID-19, высокий титр антител к RBD S-белка (1:1000 и выше) имеют лишь 21% обследованных. Увеличить долю гипериммунных доноров можно лишь путем отбора тех, кто перенес тяжелую пневмонию (КТ2, КТ3) не более 2 мес. назад, поскольку титр нейтрализующих антител спустя означенное время может существенно снижаться (но совсем не обязательно).
Первые работы по оценке безопасности и эффективности плазмы реконвалесцентов в лечении COVID-19 уже завершены, а результаты опубликованы, при этом несколько десятков исследований, включая представленное, продолжаются или находятся на этапе анализа полученных результатов. Стоит заметить, что один из первых отчетов об успешном лечении 5 критически тяжелых пациентов с COVID-19, находившихся на ИВЛ, получивших по 2 инфузии плазмы объемом 200–250 мл, вдохновил многих исследователей и врачей [10]. Еще одно исследование из Китая с участием 10 тяжелых больных, трое из которых находились на ИВЛ, показало клиническое и лабораторное улучшение после переливания в течение 3 дней наблюдения у всех пациентов, а также быструю редукцию КТ-симптомов [11]. Однако дальнейшие более представительные и тщательно спланированные исследования не подтвердили оптимистических выводов об эффективности плазмы реконвалесцентов у больных в критическом состоянии.
Совсем недавно, уже после завершения набора пациентов в наше исследование, были опубликованы результаты одного из первых открытых рандомизированных мультицентровых исследований безопасности и эффективности плазмы реконвалесцентов, проведенного L. Li и соавт., с участием 103 пациентов в семи медицинских центрах Ухани [22]. Согласно этим данным, сравнивавшим пациентов, получавших плазму (n = 52) или стандартную терапию (n = 51), достоверных различий в частоте клинического улучшения и в 28-дневной летальности не обнаружено, хотя вирусная нагрузка после терапии плазмой уменьшалась достоверно быстрее, чем в контрольной группе. Вместе с тем, проанализировав раздельно подгруппы пациентов в тяжелом и крайне тяжелом состоянии с проведением ИВЛ, обнаружили, что исходы у пациентов, которые получили плазму до развития критического состояния и начала ИВЛ, достоверно лучше при сравнении с соответствующим контролем, в то время как применение плазмы в критическом состоянии никак не влияет на исход [22].
Практически одновременно были опубликованы результаты исследователей из США, где в нескольких медицинских центрах Нью-Йорка также провели рандомизированное исследование безопасности и эффективности плазмы реконвалесцентов [23]. Т. Sean и соавт. наблюдали эффект от плазмы только у тех пациентов, которые еще не были интубированы, хотя многие из них получали высокопоточную кислородотерапию [23]. Таким образом, данные нашего исследования, в котором мы не обнаружили достоверного влияния терапии плазмой на исход заболевания у пациентов, находящихся на ИВЛ, полностью соответствуют результатам мультицентровых исследований из Ухани и Нью-Йорка. Следует добавить, что у этой категории пациентов с развернутым тяжелым ОРДС и субтотальным поражением легких уже не эффективны не только плазма реконвалесцентов, но и моноклональные антитела против рецепторов IL6 и другие иммуносупрессивные препараты. Коварство COVID-19 заключается в том, что данная стадия заболевания может развиться очень быстро — в течение считанных часов, что требует от лечащего врача незамедлительного реагирования при первых признаках «цитокинового шторма».
Ключевым результатом, достигнутым нами, является более чем двукратное по сравнению с контрольными группами увеличение выживаемости пациентов, находящихся на самостоятельном дыхании после терапии плазмой. При этом в нашем исследовании было показано, что уменьшение летальности пациентов после введения плазмы не связано с неспецифическим действием иммуноглобулинов плазмы, поскольку достоверное снижение летальности не наблюдается после трансфузии неиммунной свежезамороженной плазмы. Эти результаты свидетельствуют, что снижение летальности после переливания гипериммунной плазмы, вероятнее всего, обусловлено действием вируснейтрализующих антител, инактивирующих возбудителя и вызывающих перелом в течение заболевания. Вместе с тем антипиретическое и противовоспалительное действие трансфузии иммунной и неиммунной плазмы отличалось недостоверно и, по всей вероятности, обусловлено действием неспецифических иммуноглобулинов и других факторов, присутствующих в нормальной плазме.
Следует отметить, что практически все исследования отмечали хорошую переносимость терапии плазмой реконвалесцентов, побочные эффекты были редкими и нетяжелыми, TRALI ни в одном случае не зафиксирован. К сожалению, наш опыт показал, что нежелательные явления при переливании гипериммунной плазмы возникают чаще, чем при переливании неиммунной свежезамороженной плазмы. С учетом возникновения у одного из пациентов с тяжелым течением COVID-19 TRALI, делать заключение о том, что переливание гипериммунной плазмы полностью безопасный метод не приходится.
Таким образом, на сегодняшний день можно сделать вывод об ограниченной безопасности применения плазмы переболевших COVID-19 и эффективности такой терапии как минимум с точки зрения двукратного повышения выживаемости госпитализированных пациентов с тяжелой дыхательной недостаточностью, не находящихся на ИВЛ. В отсутствие биоинженерных вируснейтрализующих антител и эффективной этиотропной терапии применение гипериммунной плазмы реконвалесцентов является наиболее простым и эффективным средством специфической этиопатогенетической терапии тяжелых форм COVID-19.
Авторы благодарят руководителя ФМБА России В.И. Скворцову за помощь в организации НИОКР «Плазма-Антиковид».
Авторы благодарны руководителю службы крови ФМБА России О.В. Эйхлер за поддержку на этапе заготовки плазмы реконвалесцентов.
Авторы признательны руководителю лаб. трансплантационного иммунитета ФГБУ «НМИЦ гематологии» Г.А. Ефимову за помощь в выполнении иммуноферментного анализа.
Авторы благодарят А.С. Филатова (НИИ иммунологии ФМБА России) и С.А. Кулемзина (Институт молекулярной и клеточной биологии СО РАН) за помощь в оценке вируснейтрализующей активности антител.
Авторы признательны сотрудникам ФНКЦ О.А. Лебенковой и О.А. Филипповой за помощь с оформлением ИРК.
Авторы благодарят сотрудников Центра крови ФМБА России, принявших участие в заготовке плазмы реконвалесцентов.
Авторы благодарят всех доноров антиковидной плазмы, принявших участие в данном исследовании, за бескорыстную помощь медикам в борьбе с COVID-19 в тяжелый период пандемии в Москве.
Авторы выражают искреннюю благодарность и признательность всем врачам и медсестрам «красной зоны» ФНКЦ, принявшим участие в исследовании.
В.П. Баклаушев и А.В. Аверьянов внесли равный вклад в планирование и реализацию данного исследования (В.П. Баклаушев — анализ уровня нейтрализующих антител, обследование доноров, организация заготовки плазмы, написание статьи;
А.В. Аверьянов — подбор пациентов по критериям включения, контроль за выполнением клин. исследования, корректура статьи). А.В. Перкина, О.И. Балионис — ведение пациентов, заполнение ИРК.
А.В. Иванов, В.Т. Валуев-Эллистон — выполнение иммуноферментного анализа.
А.Г. Сотникова, О.Н. Новикова, В.Е. Шикина, Н.В. Дупик, А.Г. Кедрова, А.Е. Санжаров, Н.А. Соловьёв, А.Г. Винокуров, Ю.В. Иванов, В.Н. Васильев — ведение пациентов в линейных отделениях.
Г.М. Юсубалиева, Н.Ф. Закирова — пробоподготовка, проведение иммунохимических исследований; Я.Н. Глазов — руководство заготовкой плазмы крови; Т.В. Клыпа — курирование больных в ОРИТ. А.В. Троицкий — общее руководство проектом.
Все авторы приняли активное участие в выполнении работы, прочли, внесли правки и одобрили окончательную версию статьи.
1. Баклаушев В.П., Кулемзин С.В., Горчаков А.А., и др. COVID-19. Этиология, патогенез, диагностика и лечение // Клиническая практика. 2020;11(1):7–20. [Baklaushev VP, Kulemzin SV, Gorchakov АА, et al. COVID-19. Etiology, pathogenesis, diagnosis and treatment. Journal of Clinical Practice. 2020;11(1):7–20. (In Russ).] doi: 10.17816/clinpract26339.
2. Luke TC, Kilbane EM, Jackson JL, Hoffman SL. Meta-analysis: convalescent blood products for Spanish influenza pneumonia: a future H5N1 treatment? Ann Intern Med. 2006;145(8):599–609. doi: 10.7326/0003-4819-145-8-200610170-00139.
3. Hung IF, To KK, Lee CK, et al. Convalescent plasma treatment reduced mortality in patients with severe pandemic influenza A (H1N1) 2009 virus infection. Clin Infect Dis. 2011;52(4):447–456. doi: 10.1093/cid/ciq106.
4. Cheng Y, Wong R, Soo Y, et al. Use of convalescent plasma therapy in SARS patients in Hong Kong. Eur J Clin Microbiol Infect Dis. 2005;24(1):44–46. doi: 10.1007/s10096-004-1271-9.
5. Ko JH, Seok H, Cho S, et al. Challenges of convalescent plasma infusion therapy in Middle East respiratory coronavirus infection: a single centre experience. Antivir Ther (Lond). 2018;23(7):617– 622. doi: 10.3851/IMP3243.
6. Bin Ju, Qi Zhang, Jiwan Ge, Ruoke Wang , Jing Sun, Xiangyang Ge et al. Human neutralizing antibodies elicited by SARS-CoV-2 infection. 2020. doi: 10.1038/s41586-020-2380-z.
7. Sridhar S, Luedtke A, Langevin E Effect of dengue serostatus on dengue vaccine safety and efficacy. N Engl J Med. 2018;379(4):327–340. doi: 10.1056/NEJMoa1800820.
8. Wan Y, Shang J, Sun S, et al. Molecular mechanism for antibody-dependent enhancement of coronavirus entry. J Virol. 2020;94(5):e02015-19. doi: 10.1128/JVI.02015-19.
9. Zhao J, Yuan Q, Wang H, et al. Antibody responses to SARS-CoV-2 in patients of novel coronavirus disease 2019. Clin Infect Dis. 2020;ciaa344. doi: 10.1093/cid/ciaa344.
10. Zhang B, Liu S, Tan T, et al. Treatment with convalescent plasma for critically ill patients with SARS-CoV-2 infection. Chest. 2020. pii: S0012-3692(20)30571-7. doi: 10.1016/j.chest.2020.03.039.
11. Duan K, Liu B, Li C, et al. Effectiveness of convalescent plasma therapy in severe COVID-19 patients. Proc Natl Acad Sci U S A. 2020. pii: 202004168. doi: 10.1073/pnas.2004168117.
12. Shen C, Wang Z, Zhao F, et al. Treatment of 5 critically ill patients with COVID-19 with convalescent plasma. JAMA. 2020. doi: 10.1001/jama.2020.4783.
13. Dzik S. COVID-19 convalescent plasma: now is the time for better science. Transfus Med Rev. 2020. doi: 10.1016/j. tmrv.2020.04.002.
14. Hyperimmune plasma for critical patients with COVID-19 (COV19-PLASMA). ClinicalTrials.gov; 2020. NCT04321421.
15. Convalescent plasma to limit coronavirus associated complications. ClinicalTrials.gov; 2020. NCT04325672.
16. Anti-SARS-CoV-2 inactivated convalescent plasma in the treatment of COVID-19. ClinicalTrials.gov; 2020. NCT04292340.
17. Safety in convalescent plasma transfusion to COVID-19. ClinicalTrials.gov; 2020. NCT04333355.
18. Временные методические рекомендации «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)». Версия 7 (утв. Министерством здравоохранения РФ 3 июня 2020 г.). [Vremennyye metodicheskiye rekomendatsii «Profilaktika, diagnostika i lecheniye novoy koronavirusnoy infektsii (COVID-19)”. Version 7 (utv. Ministerstvom zdravookhraneniya RF 3 iyunya 2020 g.). (In Russ).] Доступно по: https://base.garant.ru/74212510/. Ссылка активна на 12.06.2020.
19. Аверьянов А.В., Перкина А.С., Сотникова А.Г., и др. Исследование безопасности плазмы реконвалесцентов в терапии COVID-19 // Медицина экстремальных ситуаций. — 2020 (принято в печать). [Aver’yanov AV, Perkina AS, Sotnikova AG, et al. Issledovaniye bezopasnosti plazmy rekonvalestsentov v terapii COVID-19. Meditsina ekstremal’nykh situatsiy. 2020. (In Russ).]
20. Клыпа Т.В., Бычинин М.В., Мандель И.А., и др. Клиническая характеристика пациентов с COVID-19, поступающих в отделение интенсивной терапии. предикторы тяжелого течения // Клиническая практика. — 2020. — Т.11. — №2. [Klypa TV, Bychinin MV, Mandel IA, et al. Clinical characteristics of patients admitted to an ICU with COVID-19. Predictors of the severe disease. Journal of Clinical Practice. 2020;11(2). (In Russ).] doi.org/10.17816/clinpract34182.
21. Food and Drug Administration. Recommendations for Investigational COVID-19 Convalescent Plasma. [cited 2020 May 1]. Available from: https://www.fda.gov/vaccines-blood-biologics/investigational-new-drug-ind-or-device-exemption-ide-process-cber/ recommendations-investigational-covid-19-convalescent-plasma.
22. Li L, Zhang W, Hu Y, et al. Effect of convalescent plasma therapy on time to clinical improvement in patients with severe and life-threatening COVID-19: a randomized clinical trial. JAMA. 2020;e2010044. doi: 10.1001/jama.2020.10044.
23. Sean TH Liu, Hung-Mo Lin, Ian Baine, et al. Convalescent plasma treatment of severe COVID-19: A matched control study. medRxiv. 2020. Available from: https://www.medrxiv.org/content/1 0.1101/2020.05.20.20102236v1.
При цитировании или копировании статей гиперссылка на сайт https://profaveryanov.com обязательна!